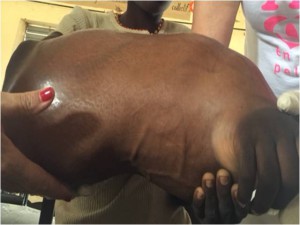
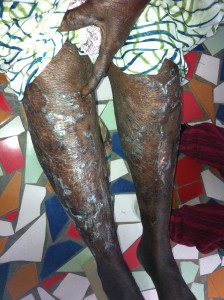
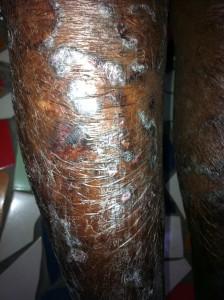
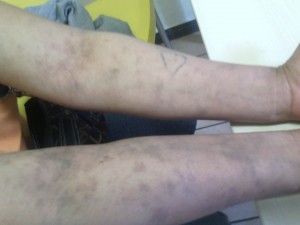
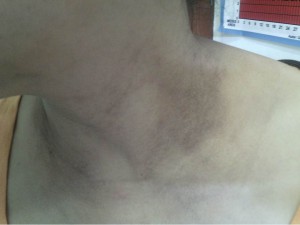
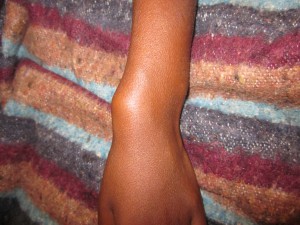
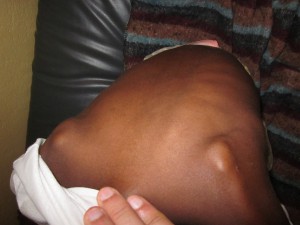
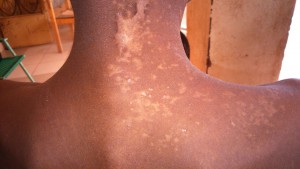
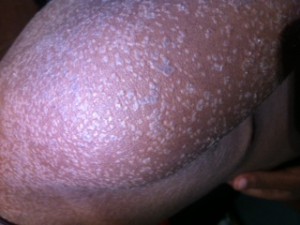
Hace tiempo recibimos el caso de una niña de unos 12 años con una lesión de gran tamaño en antebrazo derecho, asintomática, pero que condiciona la realización de actividades de la vida de diaria. Ha crecido en unos dos años.
En la zona se encuentra un equipo de traumatología que va a relizar la cirugía de la lesión con el diagnóstico presuntivo de osteosarcoma.
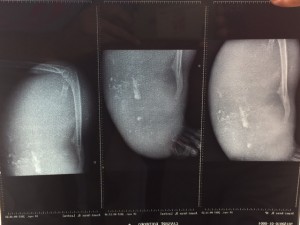
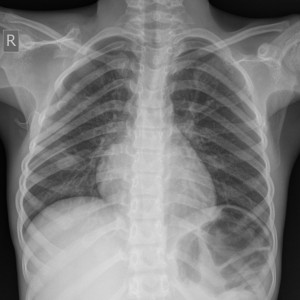
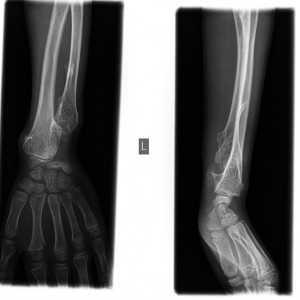
Remiten además fotografía de unas radiografías realizadas.
En la imagen clínica se aprecian unas venas prominentes y en la imagen radiográfica se ve que el hueso parece haber sido destruído, observándose calcificaciones ectópicas.
¿Que diagnósticos diferenciales se podrían plantear en este caso?